In sanità si affermano nuovi modelli organizzativi incentrati sul paziente e sui percorsi di cura che richiedono elevati livelli di integrazione tra professionisti altamente specializzati. “Guidelines” e “mindlines” svolgono un ruolo chiave nella (ri)progettazione organizzativa e nella gestione della conoscenza. Il presente articolo analizza il loro ruolo discutendone implicazioni per amministratori e policymakers.
Introduzione
Una delle principali sfide delle organizzazioni sanitarie moderne è sapere utilizzare in modo efficace la conoscenza disponibile. Le organizzazioni sanitarie sono di tipo knowledge-based, poiché la loro capacità di rispondere ai bisogni di salute dei pazienti dipende dal patrimonio di conoscenze e da come esso viene utilizzato per risolvere i problemi clinici. I bisogni dei pazienti sono soddisfatti nella misura in cui le conoscenze a disposizione sono utilizzate e veicolate nei comportamenti individuali di medici, infermieri e altri professionisti sanitari. La progettazione organizzativa in questo campo deve rispondere al delicato problema di come facilitare comportamenti tesi ad un “corretto” utilizzo di conoscenze.
L’individuazione di modelli efficaci in questo settore non è compito facile, considerando le numerose idiosincrasie che lo caratterizzano.
Per prima cosa, si osserva una elevata distribuzione e frammentazione delle conoscenze, soprattutto di natura clinica (Nicolini et al., 2008). I clinici, ad esempio, pur lavorando quotidianamente in setting ospedalieri o territoriali (Asl etc.) appartengono a comunità professionali più ampie, nelle quali vengono condivise conoscenze, valori, credenze ed attitudini che contribuiscono a plasmarne i comportamenti quotidianamente messi in campo. Il problema della frammentazione appare esacerbato dalla diversità di gruppi professionali cui i singoli appartengono, e che spesso coesistono all’interno delle organizzazioni sanitarie. La letteratura ha documentato a riguardo che esiste una generalizzata difficoltà nel trasferimento di conoscenze tra soggetti appartenenti a diversi gruppi professionali come, ad esempio, infermieri e medici, o manager e medici (Ferlie et al., 2005). Sappiamo inoltre che i singoli professionisti fanno ricorso a elevati livelli di responsabilità, indipendenza e autonomia professionale nelle decisioni quotidianamente messe in atto nelle proprie organizzazioni, a fronte della responsabilità individuale che mantengono nei confronti del paziente (Friedson, 2001).
Il secondo problema riguarda la proliferazione di conoscenze, informazioni e dati di natura clinica. La medicina moderna è caratterizzata da un ritmo sostenuto di sviluppo di nuove conoscenze e innovazioni (nuovi farmaci, dispositivi medici, apparecchiature robotiche etc.). Una delle difficoltà principali in questo contesto riguarda la capacità di usare e gestire la mole di conoscenze e innovazioni generate quotidianamente. In uno studio pubblicato sull’Harvard Business Review qualche anno fa, Davenport e Glaser (2002) descrivono la situazione reale in cui si imbatte il dott. Bob Goldszer, il quale per essere aggiornato deve documentarsi su oltre 10000 malattie e sindromi, e “fare i conti” con oltre 400000 articoli pubblicati ogni anno nella letteratura biomedica. In altre parole, se la conoscenza clinica viene generata ad un ritmo di questo tipo, diventa molto difficile – per non dire impossibile – avere un aggiornamento costante e completo sulle innovazioni disponibili nel settore.
Il terzo problema riguarda la natura delle conoscenze a disposizione, e come queste sono quotidianamente messe in campo per sostenere le decisioni cliniche finalizzate a risolvere i problemi dei pazienti. Il paradigma del knowledge management tipicamente ha dato ampio spazio alla rilevanza strategica delle conoscenze tacite. Le conoscenze individuali – si afferma – sono in parte esplicite, ovvero codificabili in forma alfanumerica, ed in parte tacite, ovvero basate sulla esperienza. Per essere trasferite queste conoscenze devono essere socializzate attraverso delicati processi di interazione interpersonale che consentano un passaggio “di livello”, da quello individuale a quello di gruppo, organizzativo o addirittura inter-organizzativo. Nelle organizzazioni sanitarie questa discussione assume toni molto diversi, ed è calata all’interno del paradigma dell’evidence-based medicine (EBM). Tale paradigma afferma come vi sia un ampio, e probabilmente eccessivo, utilizzo di euristiche nei processi decisionali individuali e organizzativi, a dispetto dello stock di conoscenze esplicite disponibile sotto forma di articoli scientifici, review sistematiche della letteratura, ed altra documentazione di settore. Le decisioni, e quindi la risposta fornita dall’organizzazione ad un problema sanitario, tengono conto soltanto in parte dell’evidenza disponibile. Al contrario, in larga parte, essa appare intrisa di elementi soggettivi che attingono al bagaglio esperienziale del singolo, dei gruppi e/o dell’intera organizzazione. Un’implicazione importante è che la pratica clinica sembra ancora poggiare in gran parte sulla formazione e sull’esperienza del medico, piuttosto che sull’evoluzione delle conoscenze disponibili.
L’ampio utilizzo di conoscenze tacite rispetto a quelle esplicite nelle decisioni quotidianamente adottate dai clinici sembra legato soprattutto ad una generalizzata preferenza verso le conoscenze disponibili “localmente”. La conoscenza evidence-based è per certi versi astratta e decontestualizzata rispetto a quella che può invece riguardare uno specifico contesto organizzativo (Nicolini et al., 2008). Nella sanità, individui e organizzazioni preferiscono decidere basandosi su conoscenze più “prossime”, ovvero legate ai problemi già affrontati e alle routine disponibili in quel contesto, piuttosto che attingere ad evidenze prodotte – seppure in modo robusto – in altri contesti e/o situazioni. In uno studio etnografico durato oltre due anni presso due unità di cure primarie inglesi, Gabbay e le May (2004) rilevano che i clinici nella pratica quotidiana si basano fortemente sulle “mindlines” piuttosto che sulle linee guida, o “guidelines”. La dicotomia è quanto mai appropriata e rievoca il dualismo sopra richiamato tra conoscenze esplicite e tacite.
Considerate la rilevanza del tema e le numerose implicazioni che ne possono scaturire in termini di progettazione organizzativa e di gestione delle persone, lo scopo del presente contributo è quello di richiamare i tratti salienti dello studio di John Gabbay e Andrèe le May intitolato “Evidence based guidelines or collectively constructed “mindlines?” Ethnographic study of knowledge management in primary care”, pubblicato nel 2004 sulla prestigiosa rivista British Medical Journal. Lo studio si articola come segue. Il paragrafo seguente richiama le motivazioni alla base dell’adozione di linee guida nelle organizzazioni sanitarie. In seguito, viene introdotto il tema delle relazioni sociali, approfondendo il ruolo fondamentale che esse svolgono sia per lo scambio di pareri e conoscenza tra professionisti che per la diffusione di norme, valori e comportamenti dentro le organizzazioni. Il tema dei network e delle relazioni sociali fa da apripista per introdurre e definire nel paragrafo seguente il costrutto teorico delle “mindlines”, e di come esso differisca da concetti già noti in letteratura come ad esempio euristiche o comunità di pratica. Infine, il paragrafo conclusivo propone riflessioni e suggerimenti utili ai manager su come progettare organizzazioni sanitarie che siano in grado di integrare persone e conoscenze attorno ai processi di cura principali che esse sono chiamate a soddisfare.
L’uso delle linee guida
Negli ultimi decenni si è assistito a una proliferazione nella definizione di linee guida e/o protocolli diagnostico-terapeutici all’interno delle organizzazioni sanitarie. L’adozione di tali strumenti è stata guidata dalla volontà di standardizzare le conoscenze e garantire un maggiore coordinamento tra i diversi professionisti che intervengono nella cura del paziente. Attraverso la standardizzazione, infatti, i percorsi di diagnosi e cura sono tradotti e trascritti all’interno di “codici organizzativi” che riducono la varietà indesiderata nella pratica clinica, possono essere condivisi e formalizzati ed essere applicati per una quota ampia di pazienti assistiti. Essendo definiti per iscritto compiti, tempi, metodi e strumenti da impiegare nei processi di cura, di riflesso si ottengono una maggiore chiarezza nelle responsabilità ed un migliore coordinamento tra i diversi attori.
Tuttavia, uno dei più grandi studiosi di organizzazione aziendale, Henry Mintzberg, in un articolo pubblicato assieme a Sholom Glouberman nel 2001 sulla rivista Health Care Management Review, ha criticato e messo in discussione questo eccessivo ricorso alla standardizzazione nella sanità moderna. Gli autori affermano che sono finiti i tempi in cui le burocrazie professionali in sanità possono essere coordinate semplicemente con il ricorso alla standardizzazione delle capacità e dei processi di cura. Essi sostengono che nei giorni nostri il lavoro del medico non può più consistere nel classificare ed etichettare la patologia del paziente all’interno di una specifica categoria, de-contestualizzando e de-personalizzando rispetto allo stesso (famosa e molto indicativa la frase, “il cuore nella stanza n°5”). A causa dei problemi spesso imprevedibili e della possibile presenza di comorbidità, ai medici è richiesto di coordinarsi non più mediante strumenti scritti bensì attraverso adattamento reciproco, collaborazione, scambio di conoscenza tra pari, comunicazioni informali e gruppi di lavoro che integrino differenti capacità e competenze (Mintzberg and Glouberman, 2001; p. 75).
Ogni paziente ha una propria storia clinica che deve essere presa in considerazione, e diventa sempre più difficile ricondurre tutte le possibili casistiche all’interno di percorsi di cura standardizzati. Secondo i risultati di uno studio condotto da Stephen Morris (2003), solo il 10-20% dei casi che tipicamente un medico affronta possono essere curati impiegando un approccio esclusivamente basato su una teoria evidence-based o su un protocollo di cura. Per risolvere tutti gli altri casi, i medici devono attingere dalla propria esperienza pratica o da quella dei colleghi e contestualizzare rispetto al dato paziente. In linea e ad integrazione di questi risultati, Gabbay e le May (2004) riscontrano che i clinici nella pratica quotidiana raramente utilizzano linee guida per la risoluzione di problemi in tempo reale. Essi compiono solo brevi letture su riviste specializzate e non cercano mai informazioni su piattaforme online di condivisione della conoscenza o database informatizzati. I medici, inoltre, eseguono anche meticolosamente i corsi di formazione, ma trovano la rilevanza di tale attività variabile e discutibile. Infine, gli stessi autori mostrano che solo nei seguenti (rari) casi i medici utilizzano linee guida: per trovare conferma delle proprie idee qualora si presenti una problematica nuova, poco familiare o un caso clinico particolare; per fornire spiegazioni al paziente; in preparazione di una riunione di lavoro.
Il ruolo delle relazioni sociali
Se è vero quanto descritto nel paragrafo precedente, allora i medici da dove attingono le informazioni per prendere le decisioni riguardanti le cure da intraprendere? Gabbay e le May (2004) evidenziano il ruolo preminente svolto dal parere e dalle esperienze dei colleghi, che i medici stessi considerano la fonte più fidata. I risultati del loro studio dimostrano, infatti, come la principale forma di aggiornamento dei medici sia costituita dalla partecipazione a network professionali con altri medici, ovvero i cosiddetti “advice networks”. Inoltre gli stessi autori dimostrano come la necessità di aggiornamento continuo, il bisogno di accedere a molteplici tipologie di conoscenza e spesso la mancanza di tempo per rivedere e combinare rigorosamente tutte le risorse di conoscenza, inducano i medici ad attuare strategie di apprendimento integrate sul posto di lavoro. In questa chiave, anche lo “storytelling” riveste un ruolo di primo piano come meccanismo di trasferimento della conoscenza. La conoscenza medica richiede di essere sempre più basata su casi reali, sull’esperienza. Storie e aneddoti che hanno a che fare con la realtà delle cure (esperienze dirette dei membri del network), spesso raccontate spontaneamente, rappresentano una modalità chiave per scambiare conoscenza all’interno dei network di medici.
Un’altra fonte di conoscenza di natura relazionale e che assume rilevanza è rappresentata dai cosiddetti “opinion leader”, ovvero persone che influenzano il comportamento dei propri pari in virtù del prestigio e status di cui godono all’interno di una comunità professionale. Il concetto di opinion leader è noto a quanti operano nel marketing – al fine di favorire rapida diffusione ai nuovi prodotti disponibili ci si riferisce dapprima ai soggetti più influenti in un campo o settore.
Ulteriore e ultima fonte relazionale che assume rilevanza, seppur con molta cautela, è rappresentata dagli interventi dei rappresentanti delle aziende farmaceutiche, che con la loro “lay knowledge”, cioè la conoscenza derivante dall’esperienza, spesso propongono soluzioni a problemi di cura complessi.
Le “mindlines”
Le “mindlines” sono linee guida tacite, sviluppate grazie a processi di socializzazione che si sviluppano nel corso del tempo (Gabbay e le May, 2004). Queste risorse intuitive sono maggiormente confacenti alle caratteristiche intrinseche della pratica clinica rispetto a linee guida scritte, esplicite. Infatti la complessità dell’arte della pratica clinica, derivante dall’applicazione di ogni routine acquisita alle circostanze variabili e spesso complicate dei singoli casi, comporta che essa necessariamente poggi su conoscenze tacite anziché su conoscenze codificabili in maniera comprensiva in documenti scritti. A riguardo Gherardi (2000; p. 213) sostiene che “nella pratica organizzativa il conoscere e il fare sono intrecciati nell’azione pratica e nelle situazioni di scelta di senso comune. Le pratiche situate sono al tempo stesso preriflessive (dipendenti da assunti non formulati e dalla conoscenza condivisa per la produzione sociale di senso e di azione collettiva) e riflessivamente costitutive del contesto in cui scaturiscono”.
Le “mindlines” costituiscono dunque una particolare forma di conoscenza esperienziale, legata soprattutto alla continua azione di interpretazione e contestualizzazione della conoscenza realizzata attraverso il network di relazioni professionali del clinico. La rete non coinvolge soltanto i colleghi specialisti, ma anche i pazienti e le altre figure professionali con cui il professionista interagisce localmente e quotidianamente (rappresentanti delle aziende farmaceutiche, membri della direzione sanitaria, etc.). Le conoscenze vengono dunque in parte “setacciate” e filtrate attraverso il network, che quindi consente di vagliare le informazioni e di contestualizzarle nel proprio ambito di riferimento. Il network tuttavia è esso stesso fonte di nuove conoscenze, che si aggiungono e si combinano a quelle già disponibili a livello individuale. Nel complesso, l’interazione favorisce lo sviluppo di “mindlines”, giudicate utili e per questo incorporate nella pratica clinica quotidiana e nelle risposte che le organizzazioni routinariamente forniscono ai pazienti.
Gabbay e le May (2004) tengono a precisare inoltre che il costrutto da loro proposto delle “mindlines” è cosa molto più complessa rispetto a concetti già noti e largamente studiati in letteratura quali le “euristiche” o le “rule of thumb”. Le prime rappresentano genericamente un metodo di approccio alla soluzione dei problemi che non segue un chiaro percorso, ma che si affida soprattutto all’intuito e allo stato temporaneo delle circostanze. Le seconde rappresentano linea guida o principi di carattere generale, spesso dedotti dall’esperienza, indicati come validi e generalmente utilizzabili nella maggior parte dei casi. Gli autori definiscono queste delle mere e semplici scorciatoie cognitive utilizzate quando i medici devono prendere delle decisioni. Le “mindlines”, invece, sono costrutti più complessi e composti da sequenze apprese e internalizzate di pensieri e comportamenti, spesso difficili da articolare e descrivere, basate e formatesi su interazioni sociali e relazioni professionali. Non è sorprendente, dunque, che si ricorra a esse soprattutto nelle professioni knowledge based, come quella medica, in cui il clinico spesso non ha il tempo o non possiede tutte le capacità/possibilità necessarie per effettuare revisioni sistematiche della letteratura e/o combinare tutte le diverse fonti informative di conoscenza. La vera abilità in questo caso risiede nell’avere la capacità di apprendere da fonti affidabili di conoscenza, sia individualmente sia lavorando all’interno di una comunità di pratica.
Conclusioni e implicazioni per la progettazione delle organizzazioni sanitarie
La compresenza di guidelines e mindlines ha delle implicazioni per la progettazione organizzativa nel settore sanitario, che affronta sempre più il paradosso di richiedere specializzazione e, al tempo stesso, l’integrazione tra vari ambiti specialistici. Gli alti livelli di specializzazione permettono una maggiore focalizzazione degli operatori e lo sviluppo di conoscenze approfondite, generando tuttavia a livello organizzativo una maggiore differenziazione e frammentazione delle competenze. L’evoluzione del quadro epidemiologico e il diffondersi di patologie cronico-degenerative (ad esempio, diabete, patologie neurodegenerative e oncologiche) richiedono tuttavia fabbisogni di coordinamento più elevati rispetto al passato e la necessità di integrare saperi specialistici.
La risposta dei manager della sanità a questo paradosso non si è fatta attendere. Negli ultimi anni abbiamo assistito ad un sostenuto ritmo di innovazione organizzativa, caratterizzata dal progressivo abbandono dei tradizionali modelli di tipo funzionale e dall’adozione di forme strutturali di tipo “patient-centered”. Per la verità le soluzioni adottate sono state numerose e diversificate, molte delle quali ascrivibili a forme organizzative “ibride” nelle quali si sono di volta in volta bilanciate specializzazione verticale e coordinamento orizzontale sulla base di varie contingenze di tipo strategico, culturale e istituzionale.
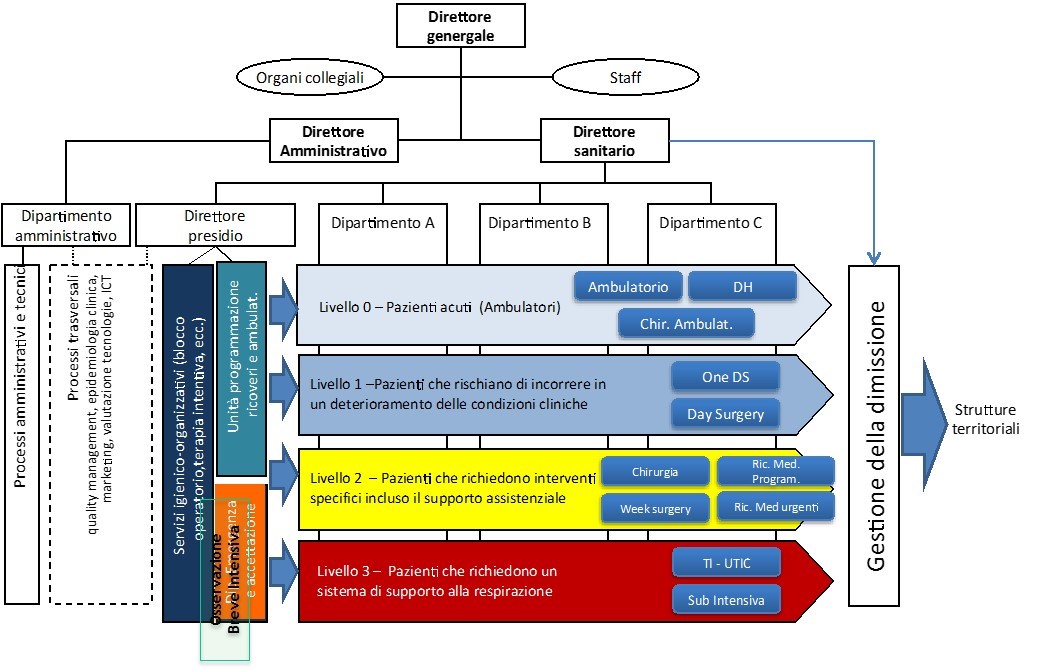
A livello ospedaliero, ad esempio, si è assistito allo spostamento da modelli organizzativi di tipo funzionale verso forme più evolute quali, per esempio, il modello multidivisionale che attribuisce maggiore rilevanza alla dimensione prodotto-processo e consente quindi un più adeguato soddisfacimento dei bisogni dell’utenza (Cicchetti, 2012). Un primo esempio strutturale patient-centered è dato dal modello per intensità e complessità delle cure. In questo modello l’attenzione è concentrata sul percorso (flusso) del paziente (Figura 1). I percorsi – o pipelines – sono differenziati in relazione all’intensità di assistenza necessaria ed i processi clinici sono tipicamente governati all’interno setting assistenziali differenziati (day hospital, day surgery, one day surgery, week surgery, etc.) in relazione all’intensità dell’assistenza richiesta per il trattamento dei pazienti. In questo modello la definizione delle pipelines è progettata per stimolare l’adozione di forme innovative di “patient pooling”.
Sebbene innovative, queste strutture agiscono soprattutto sui flussi di pazienti, ma difficilmente anche sui flussi di conoscenze connesse alla cura dei pazienti. È questa una differenza sostanziale rispetto a strutture organizzative innovative che fanno un ulteriore passo “in avanti”, spostando il baricentro dell’organizzazione sulla dimensione orizzontale più che su quella verticale. Nel modello “orizzontale” (o practice service units) le strutture verticali (dipartimenti) sono “sfumate” e diventano meri contenitori di competenze omogenee. Le responsabilità di governo dei processi di assistenza sono affidate a team clinici chiamati a governare percorsi assistenziali definiti in un “protocollo” sotto il coordinamento di un team leader (Figura 2). Ad ogni team corrisponde un gruppo di pazienti omogenei in relazione al percorso di diagnosi e cura. L’enfasi del modello è posta sulla continuità dell’assistenza e dei percorsi di cura, prevedendo strumenti e meccanismi che condividano risorse e team multidisciplinari.
Nonostante la loro proliferazione, l’evidenza circa l’efficacia di questi modelli resta isolata a singoli casi e comunque non sistematica. Sappiamo che l’adozione di nuovi modelli e il cambiamento radicale costituiscono processi lenti che restano molto spesso incompiuti (McNulty e Ferlie, 2004). L’adozione di nuovi comportamenti e pratiche innovative si scontra quasi sempre con l’inerzia legata alle routine precostituite. In questo contesto svolgono un ruolo importante le “mindlines” – la presa delle decisioni è infatti affidata a conoscenze che circolano all’interno di una comunità sulla base di relazioni professionali caratterizzate da fiducia e reciprocità. Ciò ha due effetti principali. Primo, la conoscenza si cristallizza e diventa “appiccicosa” (o “sticky”), ovvero difficile da trasferire al di fuori di uno specifico contesto o comunità. Il secondo problema è che le conoscenze che fluiscono all’interno dei network professionali rischiano di diventare ridondanti ostacolando l’innovazione. Reti professionali forti e coese facilitano la circolazione di conoscenze tra gli attori che ne fanno parte ma, al contempo, limitano la capacità di interiorizzare nuove conoscenze e pratiche che provengono da altre fonti esterne (si parla a proposito anche di “effetto eco” generato all’intero di social network di questo tipo). Gli interventi di ristrutturazione organizzativa, tesi a favorire ad esempio l’adozione di particolari pipelines o guidelines, sono dunque sovente neutralizzati da comportamenti professionali e conoscenze affidati alle “mindlines”, che appaiono resistenti al cambiamento.
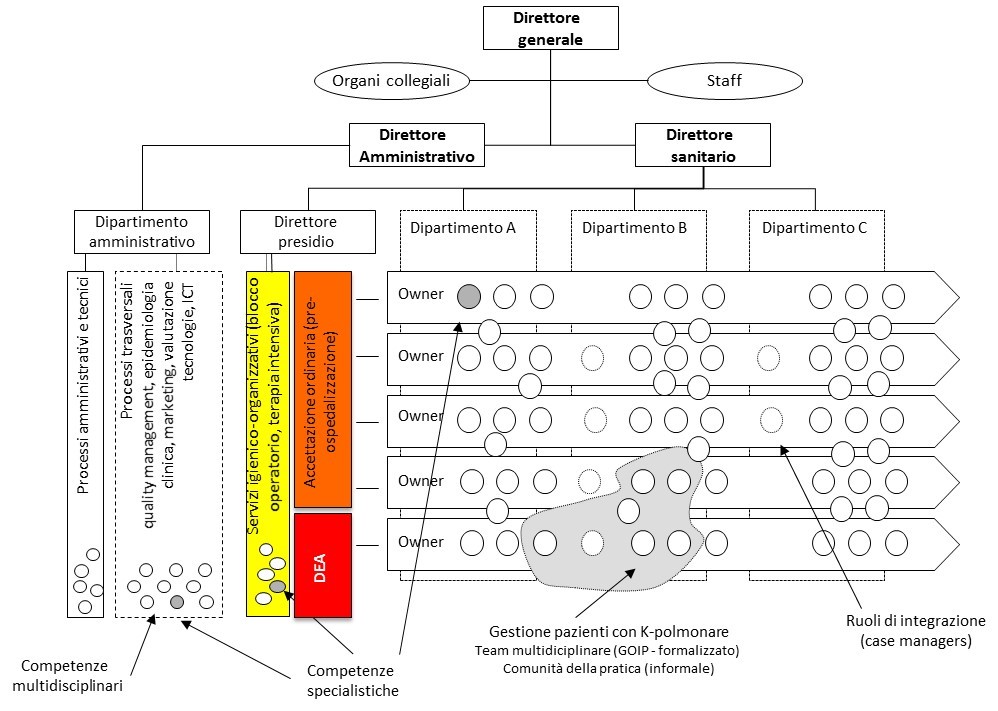
Nella progettazione delle organizzazioni sanitarie il ruolo delle “mindlines” resta ancora piuttosto marginale; i manager sembrano più spesso intenti ad agire su leve quali pipelines e guidelines. Il presente articolo suggerisce l’importanza di considerare anche le “mindlines” nelle azioni di (ri)progettazione organizzativa. Prima di tutto è importante mappare le “mindlines”, ovvero le comunità e le reti a cui ci si affida e che influenzano i processi decisionali dentro l’organizzazione. La mappa può essere ricostruita attraverso la social network analysis, una tecnica preziosa in grado di aiutare a conoscere le relazioni informali e le strutture di rete all’interno delle organizzazioni. Le reti sociali includono persone che si rivolgono l’una all’altra in cerca di aiuto, consigli, informazioni e supporto, indipendentemente dal fatto che facciano parte o meno dello stesso gruppo di lavoro. La mappa può essere molto utile per comprendere come e in quale direzione (ri)progettare percorsi, team, task force ed interi organigrammi aziendali. La mappa consente inoltre di individuare gli opinion leader – ovvero coloro che sono in grado più di altri di influenzare le decisioni e i comportamenti degli attori che appartengono ad una organizzazione o comunità. Studiare chi sono questi soggetti ed il loro bagaglio di conoscenze ed esperienze può diventare un obiettivo primario per quanti intendano modificare – realmente, e non solo nella forma – comportamenti e decisioni consolidati nella pratica clinica. In questa direzione il management deve considerare che “tempo e spazio” assumono particolare rilevanza, in quanto i) le reti appaiono fluide e modificabili, e ii) la prossimità sia geografica che operativa favorisce la mobilizzazione ed il trasferimento di conoscenze diversificate. Interventi organizzativi che coinvolgano operatori e pazienti, supportati dalla social network analysis, possono essere di prezioso aiuto al management nello sviluppo di nuove “mindlines”, favorendo un tessuto relazionale in cui le decisioni possano essere più efficaci.
Bibliografia
Cicchetti, A. (2012). I dipartimenti ospedalieri nel servizio sanitario nazionale. Origini, evoluzione, prospettive. Milano: Franco Angeli.
Davenport, T., and Glaser, J. (2002). Just-in-Time Delivery Comes to Knowledge Management. Harvard Business Review, 80(7), 107-111.
Ferlie, E., Fitzgerald, L., Wood, M., & Hawkins, C. (2005). The (non) spread of innovations: The mediating role of professionals. Academy of Management Journal, 48(1), 117-134.
Freidson, E. (2001). Professionalism: The third logic. Cambridge: Policy Press.
Gabbay, J., & le May, A. (2004). Evidence based guidelines or collectively constructed “mindlines”? Ethnographic study of knowledge management in primary care. British Medical Journal, 329, 1013-6.
Gherardi, S. (2000). Practice-based Theorizing on Learning and Knowing in Organizations. Organization, 7(2), 211-223.
Glouberman, S., & Mintzberg, H. (2001). Managing the care of health and the cure of disease – Part II: Integration. Health Care Management Review, 26(1), 70-84.
McNulty, T., & Ferlie, E. (2004). Reengineering health care – The complexities of organizational transformation. International Public Management Journal, 7(1), 133-137.
Morris, S. (2003). Contagion. Review of Economic Studies, 67(1), 57-78.
Nicolini, D., Powell, J., Conville, P., & Martinez-Solano, L. (2008). Managing knowledge in the healthcare sector: A review. International Journal of Management Reviews, 10(3), 245–263.


